|
作成日: 11/01/25
修正日: 21/01/31
医療での放射線リスク世界の流れとわが国の取り組み第25回の理事長コラム「医療被曝についての不安(2010/12/18)」では、一部の関係者の間では、話題の『衝撃レポート:CT検査でがんになる』(月刊誌「文芸春秋」2010年11月号(144-152頁))を取り上げています。 中間子科学振興会と近藤先生近藤先生の若き日の活躍が記されていて興味深いわ。 近藤先生の乳がんの標準治療やがん検診の有効性評価の必要性などの議論は、従来の日本の医療を批判しているのでいわゆる反西洋医学派が近藤先生の主張にシ ンパシーを持つこともあるようだけど、全く無関係で、近藤先生の主張のベースは、アメリカのEBM(evidenced based medicine)思想だと思う。 臨床医のリスク認知加藤理事長が同意するのは、(1)医学での放射線防護教育が不十分、(2)医療機関は不適切なX線CT検査の実施で潤っている、ということね。 では、近藤先生が紹介されたこの論文を見てみよう。 目的X線CTで受ける線量やそのリスクへの患者、救急医、放射線科医のそれぞれの関心の度合いを知る。方法米国のある教育医療機関の救急部を腹部の痛みのために受診し腹部X線CTを受けた成人の患者が対象。これらの患者が放射線診療に対してどのような説明を受けたかやX線CTのリスクをどう認知しているかを尋ねた。 腹部X線CT検査をオーダーした救急医やその画像を読影した放射線科医にも同様の質問がなされた。 医師の経験年数も解析対象にした。 日本でも試みるとよさそうね。 結果X線CTで受ける線量やそのリスクへの患者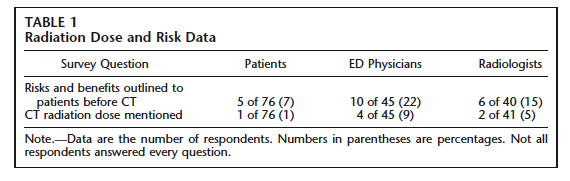 説明をしたという医師は22%であるのに対して、説明を受けた患者は7%だった。 言った言わないって日常生活でもよくあるわよね。 日本でもIVRでは東京高裁判決も契機となって放射線リスクを伝えることが一般的になっている。 リスクを伝えられて心配にならないのかしら。 優秀な医師であればリスクが小さくできるにも関わらず、テクニックが不十分でリスクをもたらすかもしれないからエクスキューズしているのじゃないかと思ってしまうのかもしれないけど、医療機関が作成している説明書は一般的に考えられるリスクを示している。 リスクを過大視せず、過小視もしないという態度ね。 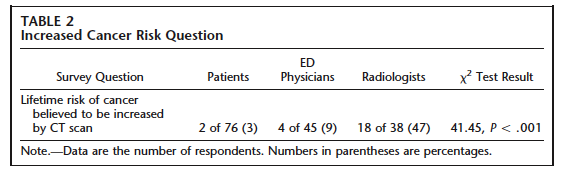 X線CTで生涯での放射線誘発がん発症リスクが増えるかどうかでは、リスク認知が最も高いのが放射線科医で47%、それに対して救急医はわずか9%で患者さんでは3%で、リスク認知に偶然とは考えられない差があったとしている。 「リスクが増える」の定義にもよりそうね。 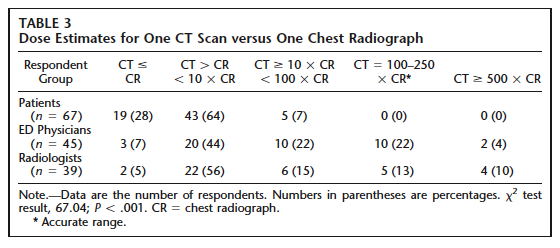 X線CTの線量を正しく認識していたのは、患者では皆無で、救急医や放射線科医でもdose consciousではないという結果が得られている。 日本でも一般の方だと少し前まではCTで放射線を使っていると認識していないことも少なくなかったのではないかしら。 近藤先生は「徐々に覚醒」という表現を用いられていますが、術者の曝露量は高い水準にあるものの、患者が受ける線量には敏感になっているので、腹部骨盤部
X線CT検査で受ける線量が胸部X線検査に比べて10倍未満であると半数が回答するような状態は既に脱しているのでないだろうか。 近藤先生は胸部X線検査とX線CT検査で受ける線量の比較でそれが何倍かという表現を用いられているけど、これは適切かしら? それもあって、近藤先生はデータによって値が違うと述べられているけど、本質的な問題はリスクのイメージの伝わり方だと思う。 リスクの認知はどうですか? むしろ逆で、リスクを過大視していると思われる場面もある。 臨床医に対する教育臨床医に対する教育はどうすればよいのかしら? 放射線医学の教科書には放射線リスクのことはきちんと書かれていて、放射線利用の原則も記述されている。 X線CT装置を導入すると医療機関は儲かる?病院はX線CT装置を導入すれば経済的に潤うから装置を購入して、有効性を度外視してX線CT検査を行っているのではないかという疑問はありがちだと思うけど、本当なのかしら? 加藤理事長の「推測と一致」しているアイデアだね。 病院だけを悪者とした議論はフェアではないし、建設的ではないということね。 どういう医療を国民が望んでいるからがその国の医療制度を作っていく原動力だと思うけど、現状解析などは思いこみだけでなく事実をもとにして考えていくということではないかな。 100mSv未満の被曝で発がんリスクが増加することは証明されていない?「100mSv未満の被曝で発がんリスクが増加する」ことが証明されているかどうかが論点のようで、理事長は、「似たことを言って来た」が、「『証明がない』」などという言い方はしていない」そうです。 リスクは小さいけど、リスクがないとは言ってないということじゃないかな。 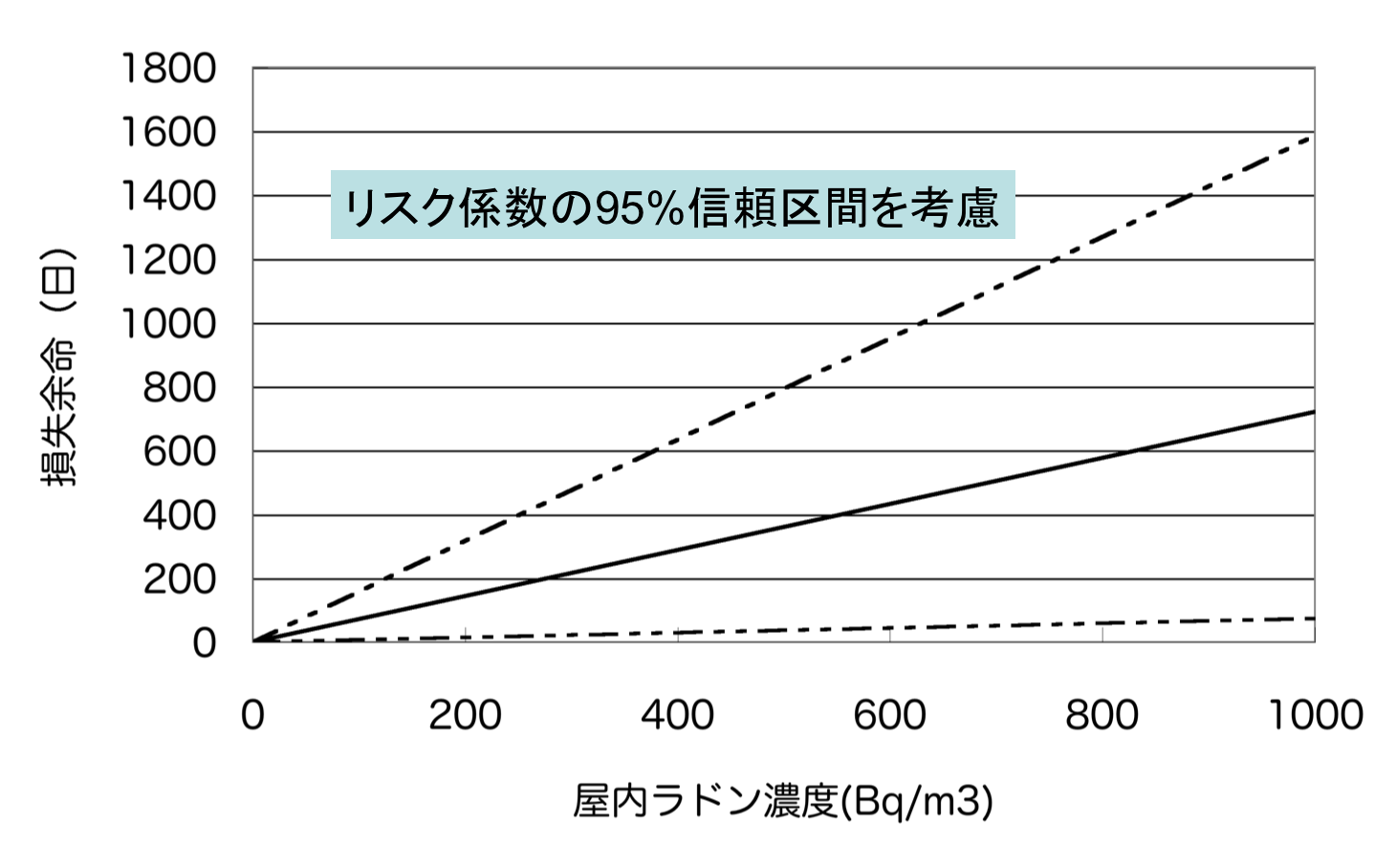 この図は、屋内ラドンによる肺がんリスク 800Bq/m3の濃度だと、リスクの大きさを平均余命短縮で示すと、その区間推定は、1標準偏差の範囲でも100日未満から1,200日を超える程度になるわね。これだと不確かさが大き過ぎるので、もっとデータを集めて推定の質をよくした方がよいのじゃないかしら。 さて、800Bq/m3程度の屋内ラドン濃度になる家屋ってどの程度あるのだろうか? それは会場の濃度が低すぎたからでしょう。空調設備がすぐれているからだと思う。 屋内ラドン濃度分布は高濃度側では裾が大きくなっているかもしれないから、単純な計算だと過小評価になるかもしれないけど、わが国のラドン温泉の熱気浴室の濃度は夜間でも500Bq/m3程度に過ぎず、多くの家屋の濃度は低い。 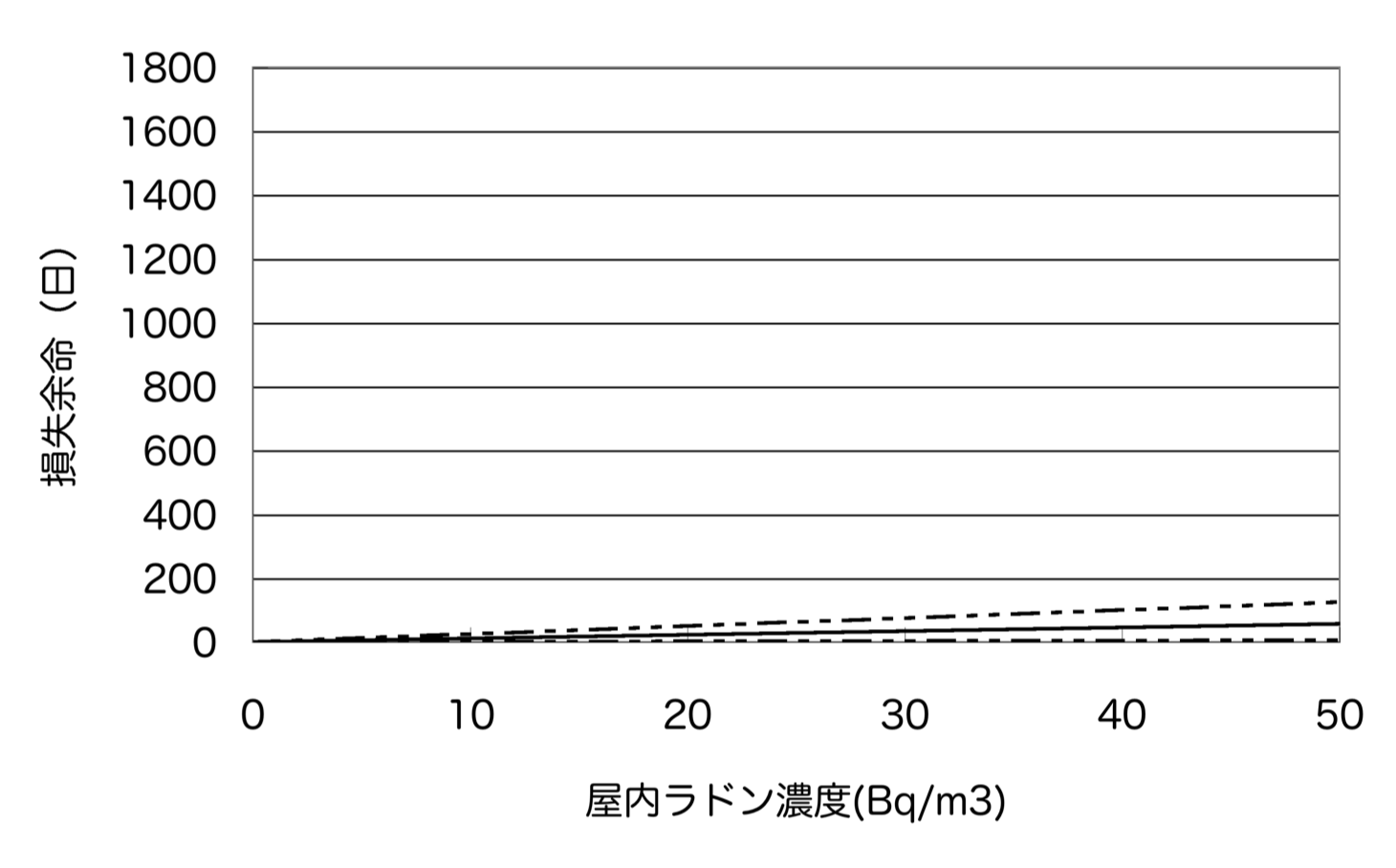 この程度だと不確かさを小さくする利益は限定的ね。 パワー分析すればわかる。 科学的根拠に限界があるような小さいリスクをどう扱うかは、注意深い取り組みであるprecautionary approachのお話になりそうね。 それがまさにリスクマネジメントだ。 原子力学会シニアネットワーク(SNW)、エネルギー問題に発言する会、エネルギー戦略研究会(EEE会議)による抗議文では、「見解:低線量域での白血
病は証明されたことはありません。」が示されていて、それは正しいと思うけど、放射線曝露による白血病の誘発が証明されたかどうかが、どれほど重要なのか
しら?白血病のように罹患率が小さいな疾患だと研究のパワーを確保するのが大変な気がする。 「あっても小さなりスク」だから、証明されたかどうかにはこだわらなくもよいのではないだろうか。 日常の診療での意思決定にどの程度のインパクトを与えうるのかという観点から考えるとよいのではないかしら。 この抗議文では、「このような低レベルの被曝についてその害を説くことは、適切なものとは考えられません。」とあるけど、X線CT検査のような低線量だと放射線リスクは全く考えなくてよいというのが国際放射線防護委員会(ICRP)などの考え方なのかしら? リスクがあるかもしれないので、放射線利用の原則をきちんと守ろうというのが国際的な流れだと思う。 日本での取り組みはどうですか? 医療での放射線のリスクをどう考えるかは、専門の学会である日本保健物理学会の専門研究会が報告書を出している。 労災認定されているということは、放射線による発がんであることが証明されたということ?労災で認められたから、科学的にも証明されたというのは、なんだか変な気がするけど、加藤理事長が述べている「相当因果関係」とは何かしら。 「社会生活上の経験に照らして、通常その行為からその結果が発生することが相当だとみられる関係」だな。補償問題では、最高裁の、「訴訟上の因果関係の立
証は、一点の疑義も許されない自然科学的証明ではなく、経験則に照らして全証拠を総合検討し、特定の事実が特定の結果発生を招来した関係を是認しうる高度
の蓋然性を証明することであり、その判定は、通常人が疑いを差し挟まない程度に真実性の確信を持ちうるものであることを必要とし、かつ、それで足りるもの
である。」という判断がある。 「相当」を定義しないと話がかみ合わないと思う。 定量的に考えるのであれば原因確率分析の出番になる。 スクリーニングでの感度と特異度のお話と同じね。 犯罪捜査では精度の高い検査法やベイジアン統計の組み合わせで推定の質が高い方法が利用できているが、補償問題への適用には限界がある。 労災補償の考え方Q.年間5mSvの被ばくで労災が認められるみたいだけど、そう聞くと線量限度を守っていても安全が守らないような気がする。 労災補償の考え方は、こちらをどうぞ。 補償問題では国が裁判で敗訴し続けている現状があって、被爆者援護法関連では、新しく成立した基金制度の法律で原爆症認定制度の在り方を見直すってニュースにあったわ。 関係する方々も巻き込んで議論して考えていこうというアプローチが取られている。 放射放射線安全フォーラムの研究会では第10回放射線防護研究会「原爆被爆者の発がんリスク」では、幅広い立場からの熱い討論があったけど、実情を率直に示して関係者とともに考えてはどうかという議論に沿った展開になっているのね。 社会的な問題では、科学的根拠として疫学研究が重要だから、リテラシーを高めるとすると CTの必要性はどう考えればよいの?近藤先生は、必要性が乏しいと考えられるX線CT検査は見直すことを意図しているように思えるけど、検査の必要性はどう考えたらよいのかしら? 検査を行った場合と行わなかった場合で、どちらがよいかで判断すればよいのではないかな。 患者の放射線防護欧米に比べて日本では患者保護の取り組みが遅れているという指摘が気になるところだけど、どうかしら。 確かに海外ではimage gentlyなど活発な活動があり、日本の方が体制が進んでいるとは言い難い。 原子力学会シニアネットワーク(SNW)、エネルギー問題に発言する会、エネルギー戦略研究会(EEE会議)による抗議文株式会社 文藝春秋 殿東京都千代田区紀尾井町3番23号(〒102-8008) 2010 年12月26日
貴社文藝春秋11月号 大型特集「医療の常識を疑え」の「衝撃レポート:CT検査でがんになる」に対する抗議文有志会員(個人名は末尾に列記) 貴社月刊雑誌文藝春秋2010年11月号の大型特集「医療の常識を疑え」中の近藤誠氏による「衝撃レポート:CT検査でがんになる」は、放射線被曝につい て問題のある表現が多々見られます。大特集との触込みで、間違った認識に基づく一方的な見解を掲載することは、医療について一般読者を間違った方向に誘導 する恐れがあるばかりでなく、放射線の人体影響について読者に誤解を与えることとなり、将来に大きな問題を残す恐れがあります。 日本の医療レベルの向上と、医者は正しい放射線についての知識を持ち、患者の疑問にも正しく答えるようにしようという警鐘も含んでおり、その点については 分からないでもありませんが、読者を惑わすセンセーショナルな標題と表現は止めるべきです。「病院に行っても、CT室に行かずに帰ってしまいましょう」と 言われては、これを読んだ読者は途方に暮れてしまうでしょう。 良識ある出版社の記事としては到底看過することの出来ないものと考えます。よって、この記事に対し強く抗議するとともに、内容を適正に修正されるよう要請いたします。 また、大型特集と銘打つのであれば、国民生活に直接結び付く放射線の影響という問題について、一方の主張だけではなく、異なった立場の見解も同時に掲載すべきであると考えます。 以下に、本件記事の内容について、とくに問題のある記述を指摘するとともに、これに対する我々の見解を具体的に申し述べます。 記
記述1:「CT検査でがんになる」(144頁タイトル) 見解:CT検査が直ちにがん発生に結び付くような表現ですが、CT検査による放射線はがんの一要因に過ぎず、必ずがんになるというものではありません。読者に重大な誤解を与える表現です。 記述2:「低線量域での発がんリスクは十中八九程度には証明されているので、原子力発電所作業従事者が白血病を発症した場合、役所が労災認定しています。1991年に労災認定された方の被曝線量は11カ月で40mSvでした」(147頁上段) 見解:低線量域での白血病は証明されたことはありません。 労災認定については労働者保護の立場から、1976年に労働基準局長通達として、年当たり50mSv以上の被曝をした放射線作業従事者が白血病になった場 合、労災認定をするかどうか検討の対象とするという規定が出されました。これは白血病が非常にまれな疾病で、かつ罹患すると死亡率が高いので、労働者保護 の観点から労災対象に指定しているのであり、50mSvを超えると白血病になるということではありません。 記述3:「10mSv程度の被曝に関し、100%の証明があったといえないのですが、99%の証明度があります。・・・・45歳の1万人が全身のCT検査 を受けると8人が発がん死亡し、同じ人たちが七五歳まで毎年全身のCT検査を受けると180人が被ばくにより発がん死亡するとされま す。(Radiology 2004:232:735)・・・・・」(147頁下段) 見解: 前段の表現は、「10mSvの被曝によるがんの発生が、80~90%証明されている」と受け止められる恐れがあります。10mSvの被曝でがんの発生が証 明されたことはありません。後段でRadiologyの一文献を引用していますが、一般の人が見ればこれが正しい見解だと思うでしょうし、筆者の意図も明 らかにそれを狙っています。 一方、放射線防護の専門家の集団である「国際放射線防護委員会(ICRP)」は、100mSv以下の低線量被曝における健康影響が不確実であることから、 公衆の健康を計画する目的には、多数の人が受けた小さい線量によるがんについて、症例数を計算することは適切でない」[ICRP Pub.103(2007)]としています。後段の記述はICRPの記述に照らして意味のないものであり、このような低レベルの被曝についてその害を説く ことは、適切なものとは考えられません。 以上 抗議文の賛同者 略 |
